Scientific Kalender November 2020
Wie werden neoplastische Lymphozyten im WPC-Messkanal detektiert?
Die Zellmembranen von neoplastischen Lymphozyten sind reifer und leichter durchdringbar, sodass es zu stärkeren Fluoreszenzsignalen kommt.
Die Zellmembranen werden etwas perforiert, während die Zellen größtenteils intakt bleiben. Der Fluoreszenzmarker markiert die intrazellulären Nukleinsäuren (hauptsächlich RNA).
Die Signale des Seitwärts-Streulichts von neoplastischen Lymphozyten sind schwächer als die anderer Leukozyten.
Congratulations!
That's the correct answer!
Sorry! That´s not completely correct!
Please try again
Sorry! That's not the correct answer!
Please try again
Notice
Please select at least one answer
Wissenschaftliche Hintergrundinformationen
Das Mantelzelllymphom (MCL) ist eine spezielle Lymphomart und die häufigste Ursache von Blutkrebs [1]. Lymphome sind durch eine unkontrollierte Proliferation von Lymphozyten, einer Untergruppe der Leukozyten, gekennzeichnet und bilden eine heterogene Gruppe von Erkrankungen.
Im menschlichen Körper existieren verschiedene Untergruppen von Lymphozyten, unter anderem T-Zellen und B-Zellen. Die durch entartete B- und/oder T-Zellen ausgelösten Lymphome werden in Hodgkin-Lymphome (HL) und Non-Hodgkin-Lymphome (NHL) unterteilt. Das Mantelzelllymphom ist ein seltenes B-Zell-Lymphom und gehört somit zur Gruppe der NHL [1].
Die Bezeichnung „Mantelzelllymphom“ leitet sich von der Ätiologie der malignen Zellen ab, die aus der Mantelzone des Lymphknotens stammen. Diese neoplastischen B-Zellen wandern durch den Körper und bilden Tumormassen in der Peripherie. Der Krebs gilt als aggressiv und rasch fortschreitend. Laut der Lymphomklassifikation der WHO gibt es eine zweite, indolente (langsam fortschreitende) Art des Mantelzelllymphoms, doch auch dieses ist unheilbar und kann in die aggressive Form übergehen [2].
Die erhöhte Zahl neoplastischer Lymphozyten im Blut der Patienten zeigt sich im großen Blutbild und löst somit weitere Differenzialdiagnostik aus, bis schließlich die endgültige Diagnose gesichert ist.
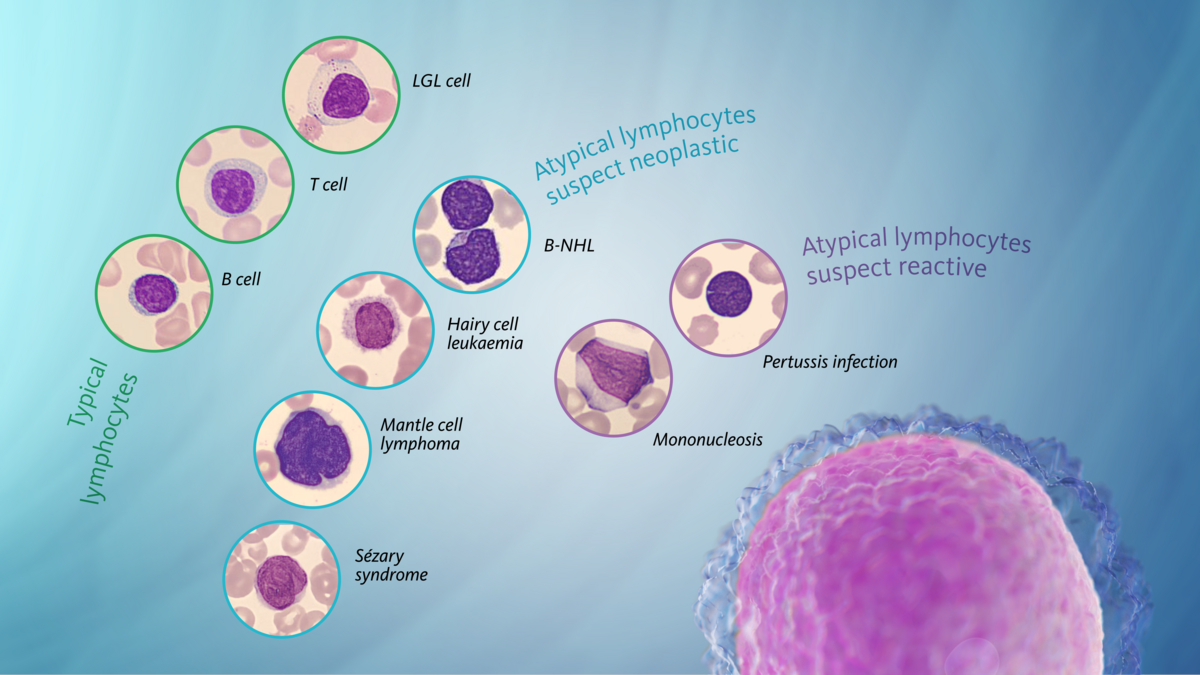
Zu den größten Herausforderungen in der Zytologie gehört die Differenzierung der Lymphozyten in Blutausstrichen, da sie in unterschiedlichsten Varianten vorkommen und mit vielfältigen Erkrankungen in Verbindung stehen. Abgesehen von der Erfahrung des Untersuchers besteht die Grundlage eines qualifizierten zytologischen Blutuntersuchungsbefunds in der Verfügbarkeit einer standardisierten Nomenklatur; dies gilt insbesondere in Fällen, in denen Lymphozytenveränderungen vorliegen. Ungewöhnlich aussehende Lymphozyten können durch reaktive Erkrankungen (z. B. Virusinfektionen) und Neoplasien (z. B. Lymphome) in das periphere Blut freigesetzt werden. Gemäß der Lymphozytenklassifikation von 2011 werden solche Lymphozyten unabhängig von der Ursache als „atypisch“ bezeichnet. „Atypisch“ bedeutet hier, dass sich diese Lymphozyten bei Anfärbung mit der Pappenheim-Methode von den typischen Lymphozyten oder großen granulierten Lymphozyten (LGL) unterscheiden [3].
Charakterisierung des Immunphänotyps, histologische Diagnostik und ergänzende zytogenetische und molekulare Tests sind für die weitere Klassifizierung der Zellen und die prognostische Einschätzung unerlässlich.
Die Hämatologie-Analysesysteme der XN-Klasse von Sysmex sind durch den Einsatz eines hoch entwickelten Reagenz-Systems in der Lage, Zellen nach ihrer Funktion zu unterscheiden. Dadurch überwinden sie die Einschränkungen der morphologischen Untersuchung und erlauben Schlussfolgerungen
- zur Reife einer Zelle,
- zur Malignität einer Zelle und
- zum Aktivierungszustand einer Zelle [4].
Numerische Ergebnisse
Im Labor wurde die Peripherblutprobe eines 60 Jahre alten Manns ohne Vorgeschichte untersucht. Die Familienanamnese ergab eine Hodgkin-Lymphom-Diagnose bei der Mutter. Die Untersuchung ergab eine ausgeprägte Leukozytose mit Anämie (HGB 73 g/l oder 4,5 mmol/l) und schwerer Thrombozytopenie (PLT 13x109/l). An einer neuen Blutprobe bestätigte eine zweite Messung einschließlich PLT-F-Kanal die schwere Thrombozytopenie mit einem Thrombozytenwert (PLT-F) von 8 x 109/l. In solchen Fällen stellt sich immer die Frage, ob diese Lymphozyten reaktiven oder neoplastischen Ursprungs sind.
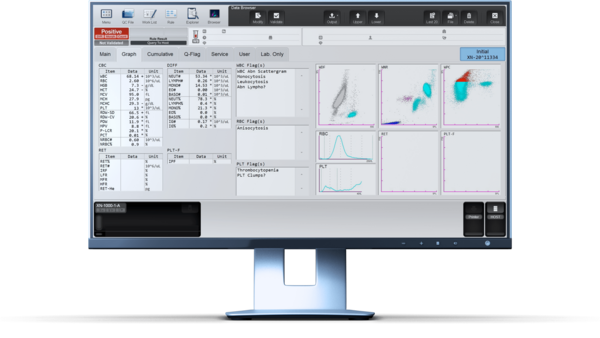
Scattergramm-Interpretation
Mit dem Messprofil CBC+DIFF auf einem XN Analysesystem werden die Leukozyten im WNR-Messkanal gezählt und im WDF-Messkanal differenziert. Im WDF-Scattergramm dieses Patienten ließen sich die WBC-Subpopulationen nicht sauber trennen, weshalb der Flag „Blasten/Abn Lympho?“ ausgegeben wurde. Sowohl reaktive Lymphozyten als auch Lymphomzellen weisen eine erhöhte Fluoreszenz auf (siehe grauen Cluster).
Ein zusätzlicher Messkanal zur Erkennung von Leukozyten-Vorstufen und pathologischen Leukozyten ist der WPC-Kanal, der mit einem speziellen Satz von Reagenzien arbeitet, welche die Permeabilität der Zellmembran beeinflussen. Durch diese hoch entwickelte Technologie lassen sich vermutete maligne von gesunden Zellen trennen.
Die durch das WPC-Lysereagenz verursachte hochgradige Membranschädigung bewirkt, dass Zellbestandteile durch die Poren austreten, sodass die Zelle schrumpft. Zudem können mehr Fluoreszenzmarker in die Zelle eintreten und daher sogar an die Kern-DNA binden, wodurch wiederum das Fluoreszenzsignal an Intensität zunimmt. Neoplastische Lymphozyten besitzen eine reifere Membranstruktur als beispielsweise Blasten und werden deshalb leichter durchdrungen, sodass die Fluoreszenzsignale stärker sind. In diesem Fallbeispiel wurde der Flag „Abn Lympho?“ ausgelöst, der einem Verdacht auf neoplastische Lymphozyten entspricht.
Eine anschließende Durchflusszytometrie bestätigte eine große Population monoklonaler B-Zellen, deren Phänotyp zu einem Mantelzelllymphom passte (siehe Detailergebnisse unten).
Ergebnisse der Immunphänotypisierung
Die absolute Zahl der monoklonalen B-Zellen betrug 57,59 x 109/l mit 91 % Lymphozyten, 0.2 % CD3+-T-Zellen und 0,1 % NK-Zellen. Das CD4/CD8-Verhältnis betrug 2,0.
91 % abnormale CD19+-B-Zellen mit diesem Phänotyp: Kappa++, CD19+, CD20++, CD5+, CD38zw+, FMC7+, CD79b+, CD43-, CD10-, CD200-, monoklonales K/L-Verhältnis: > 10, CD23 möglicherweise schwach positiv (starker Hintergrund).
Auch die Knochenmarkbiopsie zeigte, dass rund 70 % des Knochenmarks durch ein kleinzelliges B-Zell-Non-Hodgkin-Lymphom eingenommen wurde, welches immunhistochemisch am stärksten einem Mantelzelllymphom entsprach.
Literatur
[1] Fact sheet ‘Mantle Cell Lymphoma’ from lymphoma.org. Access date 03.09.2020.
[2] Swerdlow SH et al. (2016) The 2016 revision of the World Health Organization classification of lymphoid neoplasms. Blood, 127(20): 2375–2390. https://doi.org/10.1182/blood-2016-01-643569.
[3] SEED ‘Lymphocyte differentiation update – helpful or dispensable?’
[4] Sysmex white paper ‘Going beyond the visible: Reliable characterisation of WBC functionality.’